股関節痛の痛みや違和感を引き起こす疾患
股関節の痛みや、股関節の違和感を引き起こす疾患は多数ありますが、疑わなくてはいけない疾患は年齢別でかわってきます。
また、最も悩まれている方の多い中年女性では、その9割以上が変形性股関節症と言われています。
一般的な痛みと違和感: 筋肉 関節炎
幼児期 先天性股関節脱臼 化膿性股関節炎
小児期 ペルテス病
少年期 グロインペイン症候群
青年期 出産後の股関節痛 ランニング時の股関節の痛み スクワット時の股関節の痛み ストレッチ時の股関節の痛み 股関節インピンジメント症候群(FAI)
壮年期 特発性大腿骨頭壊死 関節リウマチ
中年期 変形性股関節症
老年期 大腿骨頸部骨折
※各疾患の説明の欄に引用文献を記載しております。
股関節痛・股関節の違和感の原因
初期症状として現れる股関節の軽い痛みや違和感の正体のほとんどは筋肉によるものです 筋肉の機能障害が起きると今度は関節の運動に異常が起こり、関節炎が出てきます。 ですので、まずは股関節の筋痛と関節炎がどうして出てくるのかお伝えします。
股関節が痛い原因 違和感の原因 筋肉
最も多いのは筋肉の痛みです。
股関節周辺の筋肉が痛む多くの原因は次に3つです。
1、座っている姿勢が長い事。
長時間座っていると筋肉が固まり、痛めやすくなります。
2、体の歪みが大きい事。
脊柱や骨盤の姿勢アライメントが異常だと股関節に大きな負荷をかけることが言われています(Hasegawa et al., 2021; Miura et al., 2021)。
また骨盤の傾きとねじれと左右の足の長さが異なる脚長差との間に関係性があることが報告されています(Betsch et al., 2012)。
脚長差は歩いたり立ったりするときに股関節に負担をかけるため(Wretenberg et al., 2008)、それにより筋肉を傷め股関節に痛みをもたらすことが言われています(Gurney, 2002)。
このことから身体の歪みが股関節に負担をかけて筋肉の痛みが生じることが考えられます。
3、スポーツや転倒、よろめいたなどの動作で痛めた。
スポーツ、転倒等わかりやすい原因で筋肉を傷める人もいますが、日常の反復した動作で傷めることも多いです。
傷める人と傷めない人の違いは使い方であり、それは骨格の歪みが引き起こすことが多いです。背骨や骨盤の歪みにより、筋肉が使いづらい状況になるのです。
何故なら筋肉の機能は位置関係に依存しています。
つまり力が出ません。
チカラの出ない状態で強い負荷をかけると痛めるのです。
症状は、最初は筋肉痛のように張っている感じであったり、違和感があるな・・・という程度ですが、筋肉にトリガーポイントと呼ばれるしこりが出来ると、その程度が強くなり、広い範囲に痛みが出ることが多いです(Simons et al., 1999)。
トリガーポイントの痛みは、鋭い痛みの場合もありますし、鈍い痛みの場合もあります(Fernández-de-Las-Peñas & Dommerholt, 2018)。また、痺れている感じの症状も引き起こします。(この感覚を違和感と感じる方もいらっしゃいます)
どの筋肉を傷めたかによって、内側に症状が出たり、外側に症状が出たりと筋肉をある程度特定できます。
これから先に説明します変形性股関節症患者さんでも股関節周辺の筋肉(大腿筋膜張筋、腸腰筋、大腿四頭筋、中殿筋、小殿筋等)にトリガ―ポイントが存在し、痛みを発することが報告されています(Ceballos-Laita et al., 2019)。
ちなみに、股関節痛の鑑別で、筋肉の痛み以外でまず考えるのは、前面の痛みは股関節疾患、後面の痛みは坐骨神経痛を疑います。
股関節が痛い原因・違和感の原因 関節炎
悪化してくると関節の炎症が出てきます。
筋肉が弱っていたり、筋肉のしこり等で力が弱っていると、関節を保護する力が弱まります。すると関節への負担が増えていきます。
この関節炎が出たまま放置すると、徐々に軟骨にダメージが出て股関節の変形に繋がっていきます。
ご自分で出来る対処はアイシング、ストレッチ、筋力強化です。
整体院で出来ることは、歪みを正して負担の掛かり方を正常な状態に戻す事。
そして筋肉のしこり(トリガーポイント)の除去です。
また、病院で消炎鎮痛剤などを処方してもらう事も有効です(。
炎症反応が強いまま継続すると変形に繋がります。
股関節痛を繰り返しているような場合は病院で軟骨の状態をチェックしてもらう事も有効です。
最終的には手術の必要が出てくる人も多いので、早めに対処しましょう。
変形性股関節症
・変形性股関節症の特徴
変形性股関節症は股関節の骨・関節の形状や関節周りの筋肉の活動が異常となり関節の軟骨が変化して痛みや動きが悪くなる疾患です(Murphy et al., 2016)。
2017年において変形性股関節症になった人は世界全体で4000万人にのぼることがいわれています (James et al., 2018)。
また日本の成人~高齢者を対象とした疫学研究では男性18.2%、女性14.3%が変形性股関節症であることが報告されています(Iidaka et al., 2016)。
変形性股関節症の発症に年齢、体重や高い運動負荷がかかる職業が関わることが報告されています(Murphy et al., 2016)。
また赤ちゃんのころに先天性股関節脱臼や臼蓋形成不全の人は変形性股関節症になりやすいことが言われています(Churgay & Caruthers, 1992; Jingushi et al., 2011)。
股関節の痛みの多くは変形性股関節症に起因する物です。
変形性股関節症は、潜在的な人口で言うと、なんと120万人から450万人ほどいるようです。
多くの場合は、赤ちゃんの頃に先天性股関節脱臼や臼蓋形成不全と言った疾患になっている場合が多いと言われています。(後述ページ内リンク)
しかし、実際は発症してから実は子供の頃そうであったらしいと言うのを知ることが多いです。
・変形性股関節症の症状
初期は歩き始めや立ち上がりの痛みですが、徐々に長時間立っている事が辛くなってきたり、股関節の動く範囲が徐々に減っていきます。
更に進行してくるとじっとしていても痛みが出てきます(安静時痛)
我慢していると次第に痛みは治まり、股関節を動かさなければ痛みがなくなってきます。
また、それと共に股関節の可動範囲がどんどん小さくなってきます。
この状態は良くなっているわけではなく、股関節の軟骨にダメージがある場合が多いです。
人工関節が必要になる事も多いので、早めに対処してください。
・起き上がり、立ち上がりの痛み
・歩き始めの痛み
・動作痛が大腿の前面か側面に出る。
・安静時痛(じっとしていても痛い) → 関節の変形が始まっている可能性がある
・痛みは後ろ側にはほとんど出ない。
・後ろ側に出た場合は坐骨神経痛を疑う。
・片側性・両側性どちらもある。
※お付き合いのある人工関節のインプラントメーカーによると、どの専門医が手術が上手なのか極端に差があるそうです。
以前は股関節の人工関節置換術の手術を行うと、病院で何か月も寝ている必要があるとされていましたが、最新の医療では、3日や1,2週間で退院出来るそうです。
知りたい方は来院して直接聞いて下さい。(様々な問題があるため、メール等ではお答えしておりませんのでご了承ください)
・変形性股関節症の発症
変形性股関節症の発症は50~60代が多いことが報告されています(Jingushi et al., 2010)。治療の際は人工関節も検討し、80歳ぐらいまでの期間で手術をするかしないか考える必要があります。
酷い人の場合は17歳から20歳ごろに痛みや亜脱臼の症状が出てきますが、多くは30代から40代になって徐々に発症して行きます。
・変形性股関節症での軟骨の摩耗
関節の変形は大体2年ほどで起こります。
変形性股関節症の発症から1~2年で軟骨の残りがゼロになる事もあると言われています。
最初の3か月は激痛だが徐々におさまっていく傾向です。
しかし、軟骨の摩耗や関節の変形は止まりません。
ですので、痛みのある時に運動すれば大なり小なり関節軟骨は擦り減っていくので安静にして活動を下げることが大事です。
人によっては片足が3センチも短くなっている場合もあります。
※これは本当に注意しないといけないのですが、変形性股関節症で炎症反応、つまり痛みが強い時、筋力強化をしようとされる方もいらっしゃいます。
この、痛みが強い時に関節に負荷をかけると、関節軟骨が摩耗します。
変形性股関節症は関節軟骨の摩耗が手術療法を選択するべきか否かを判断する大きな材料になります。
軟骨が減ると変形側の下肢が短縮し、歩き方(歩容)が悪くなり、他の場所にも負担が掛かるようになるので、腰や首など全身に症状を出し、それが辛くてオペに踏み切る方もいらっしゃる程です。
・変形性股関節症の治療
手術療法を適応する場合もありますが、基本的に最初は保存療法で対応します。
変形性股関節症に対して保存療法(運動療法等)は効果的だというエビデンスが報告されています(Hernández-Molina et al., 2008)。
保存療法に関しては、とりあえず当院での治療方針をお伝えします。(若干専門用語が入りますがご容赦下さい)
1、脊椎の矯正等により、股関節にかかるアンバランスな負担を正常な状態に戻します。
2、インナーマッスルである殿筋や腸腰筋や股関節の内転筋を改善させます。これにより、関節の安定性を高めます。
3、PNFストレッチを行い、外旋筋・外転筋群を用いて内転筋群を伸長させます。
・内転筋のリラクゼーションと機能改善
内転筋は臼蓋形成不全の際、患者が無意識に大腿を内側におこうとする力が作用するので緊張し、機能障害を起こしていることもあります。
その為、固まり(拘縮)しやすい状態にあります。
・内転筋は外旋筋群の補助的機能を持つ為、股関節外旋筋群のリラクゼーションの為にも活動出来る状態にしたい。
また、外転筋群の拮抗筋でもあるので、神経的抑制機能を期待して筋収縮を行う。
・筋トレは関節軟骨の摩耗を起こさないよう、基本的に等尺性収縮で行う。
・軽度の場合はトレーニングとベーシックで対処する。
・出来るだけ鎮痛剤は飲まない→運動痛が無くなり、関節軟骨を守る為の跛行が出来なくなる可能性がある。
※痛みの強い状態では以下の事を禁止ししています。
筋トレ、水泳、水中歩行
・変形性股関節症の予防
痛みが余りない時に筋力を強化する事で関節へのダメージを減らすことが出来ます。
筋力により関節にかかる衝撃をコントロール出来るようになります。
中殿筋のトレーニング
バックキック
①うつ伏せの状態から足を開脚する。(爪先を外側へ向ける)
②膝を伸ばし1センチ膝を浮かせる。
※腰が反らないように注意。
内転筋のトレーニング
ボールサンド
①ハンドボール位のボールを内ももに挟み息を吐きお腹を凹ますと同時に内腿を締めていく。
※膝で潰さないように。
全体のトレーニング
スクワット
①足を肩幅に開き、手は前習えの姿勢で手のひらは床に向けておく。
②膝を曲げる前にお尻を後ろに突き出して背中を前方に倒していく、お尻が後ろに下がらなくなったところで膝を曲げ腰を落としていく。
③ももが床と平行になってから止めてそこからゆっくりとカラダを起こしていく。
※膝が爪先と同じ方向で爪先より前方に膝が出ないようにする。
臼蓋形成不全
1970年以前は新生児の5%が臼蓋形成不全と言われています。
(当時200万人の新生児の内、約10万人が該当される)
どうしてこんなことになったかと言うと、当時まっすぐな布で足を伸ばして巻いて居た時代であった為、股関節が外側から常に押し付けられた状態になっていました。
その為、股関節の角度が浅くなります。
すると、股関節の屋根にあたる臼蓋が十分に形成されない、つまり臼蓋形成不全が起こるのです。臼蓋形成不全のような股関節形成不全の方ではその半数が股関節外転や屈曲に関わる中殿筋、腸腰筋からくる痛みや筋力低下を訴えることが報告されています(Liu et al., 2012; Jacobsen et al., 2017)。
この臼蓋形成不全があると、変形性股関節症になりやすくなりますが、筋力の強化やメンテナンスである程度の予防は可能です。
先天性股関節脱臼
乳幼児のうちに股関節が脱臼したものを先天性股関節脱臼といいます。
先天性と呼んでいますが、実はそのほとんどが後天的な要因により脱臼します。
この、先天性股関節脱臼があると、臼蓋形成不全になりやすいと考えられています。
こちらのページで詳細に説明しています。(他社サイト)
http://www.achmc.pref.aichi.jp/department/docs/seikeigeka/kansetsudakkyu.pdf(ポップアップ)
股関節痛が女性に多い理由
表題通り、男性に比べて女性のほうが股関節疾患を発症する事が多いです。
その多くは変形性股関節症ですので、変形性股関節症が女性に多いのです。
その数、なんと男性の7倍です。
その理由は骨格によるものが大きいです。
(股関節の臼蓋の入っている画像)
股関節の屋根の部分である臼蓋という部分が女性のほうが浅いため、不安定になりやすいです。
すると負担の掛かり方に偏りが出来、軟骨の摩耗や筋肉への過負荷が起きやすくなります。
(男性の骨盤と女性の骨盤の画像)
また、骨盤の形状自体が男性に比べて女性のほうが広くなっています。
その為、歩く時に女性のほうが股関節にかかる負担も大きくなります。
何故なら、同じ歩き方をすると体の中心線から股関節のある距離により、力を入れないと維持できません。
(女性が男性と比較して、お尻を左右に振るような歩き方をするのはその為です)
その負担は筋肉にかかりますから、筋肉も傷めてしまいます。(トリガーポイント等)
すると筋肉の傷が症状を引き出し、股関節を保護する力が落ちていきます。
この状態が続くと股関節の軟骨もよりダメージを受けやすくなります。
元々女性のほうが筋肉自体が弱いという事も拍車をかけています。
これらが股関節痛が女性に多い理由です。
ですから、早めに筋肉の治療をする事をお勧めします。
特発性大腿骨頭壊死症
股関節は骨盤のお皿に大腿骨の骨頭というボールが入っている構造になっています。
この構造で、ボール側にあたる大腿骨の骨頭部分は血流が乏しく、血流が行かなくなると壊死します(Lavernia et al., 1999)。
壊死するだけでは痛みがないのですが、その後の運動や荷重に壊死した骨細胞では耐えきれなくなり、押しつぶされと時に痛みを出します。この疾患では股関節のみならず大腿前面、膝にも頻繁に痛みが生じることが報告されています(Nakamura et al., 2017)。
その初期症状は比較的強く、歩き方がおかしくなる(跛行)のですが、
2-3週安静にすると症状が治まる事があります。痛み止めや杖も有効です。
治まった後、更に痛みが出ているようであれば壊死の進行が考えられます。
壊死の部分が小さければそのまま回復してくることもあるようです。
そのまま壊死が進行すると人工関節にする必要が出てきます。
好発年齢は40代と働き盛りである事が多く(Fukushima et al., 2010)、難病指定されています。自己免疫疾患等でステイロイドを多用している場合やアルコールの多飲をする人は成りやすいので注意が必要です(Fukushima et al., 2010; Vicas et al., 2021)。
また特発性大腿骨頭壊死症の患者さんは臼蓋形成不全の発生率が高いことが報告されてます(Zeng et al., 2020)
ペルテス病
(特発性)大腿骨頭壊死は40代が好発年齢でしたが、ペルテス病は5-8歳ととても若い時に大腿骨頭が壊死する原因不明の病気です(Kim, 2010; Leroux et al., 2018)。
痛みもですが跛行といって歩き方がおかしくなります。ですので、子供が股関節痛を訴えた場合は早急に病院で検査してみてください。それが大丈夫であれば、筋痛等のチェックをすると良いでしょう。
グロインペイン症候群
グロインペイン症候群とは、別名鼠径部痛症候群と言い、鼠径部の痛みを訴える人で、真の原因が明確に解らない人に付けられる傷病名です。(グロいんペイン症候群で痛みが出る場所の図)。
この疾患は10~20代の男性で陸上競技や特にサッカーなど団体競技で股関節に負荷がかかる人によく起こります(Hölmich, 2007; Candela et al., 2021)。
その多くは、恥骨結合炎や内転筋付着部炎、腸腰筋・大腿直筋を始めとする股関節周辺の筋群の機能障害の総称だと考えて良いと思います(Hölmich et al., 2015; Candela et al., 2021)。
発症の要因としては股関節の柔軟性低下や股関節・膝関節の筋力低下等が関わることが言われています(Kloskowsk et al., 2016)。
システマテックレビューによるとスポーツ競技者のプレシーズンでの両側の股関節総回旋(内旋+外旋)角度が85°以下だとグロインペイン発症のリスクファクターとなることが報告されています(Tak et al., 2017)。
こういった症候群に対しては、動作分析と筋肉の触診をしっかり行い、機能障害の改善を図っていきます。
手術療法が選択される場合もありますが、原因の特定が難しい為、まずは整体院などで保存療法を試し見るのが良いでしょう。
関節リウマチ
リウマチにより股関節の関節軟骨が破壊され、関節炎が起こる場合があります(松下、2020)。
そもそもリウマチとは自己免疫疾患の一つで、乱暴な言い方をすれば花粉症の仲間です。
ですので完治はしないのですが、花粉症と違うのは関節の軟骨や骨が破壊されるという事です。
しかし、最近は薬が良くなっていて薬を服用すればかなり押さえる事が出来るようです。
リウマチの診断基準は7つの項目のうち、4つ以上当てはまれば診断されます。
(リウマチ診断基準 図)
この診断基準のポイントは6週間以上に渡って長く続いているという項目が多い事です。
ですので、6週間以上にわたって症状が続くときは病院に受診しましょう。
大腿骨頚部(転子部)骨折
転倒をして股関節の痛みがなかなか治らないなぁなんて考えていると、実は大腿骨の骨折かもしれません。高齢者の方に起こりやすい疾患です(野田&尾崎、2010)。
特に骨粗鬆症と言って骨がもろくなっている人(骨密度減少)では簡単に起こり得ます。
高齢の方や骨密度の検査等で診断された人は念頭に置いた方が良いです。
身近な高齢者で股関節の痛みが出ている人は少し注意して下さい。
また、この骨折の問題点として、この骨折が原因で寝たきりになる人が多いという事です。
大腿骨頸部骨折の場合、骨の癒合期間が120日と言われており、その期間動かずに居たら筋肉が弱くなって歩けなくなってしまうのです。
また、近年ロコモティブシンドロームと言って運動機能の低下が言われています。
その対策としても、転倒予防の設備や筋肉の強化・骨密度の強化が大切です。
大化膿性股関節炎
化膿性股関節炎は、股関節に細菌が入って股関節の炎症が起き痛みや腫れを起こします(Kang et al., 2009; Swarup et al., 2020)。
まだ免疫機能の整っていない乳幼児期に起こるので、言葉が喋れない場合も多く、また典型的な症状が見られず早期発見が難しいです。
特徴は、股関節を動かそうとすると痛がって泣く(関節可動域の制限)、通常38度以上の発熱を伴う事です。見過ごしてしまうと四肢全体に腫張が生じ全身状態が悪化するため、これらの特徴に少しでも当てはまるようでしたら、早急にお近くの整形外科にご相談ください。
産後の股関節痛
産後の方は股関節に痛みを訴えることが多いです(Vullo et al., 1996)。その要因に産後の特徴である骨盤が歪んでいる事、緩んでいる事、育児が大変な事の3つが関わることが考えられます。
妊婦中の骨盤の歪みですが出産1ヶ月後も継続することが報告されています(Morino et al., 2019)。この骨盤が歪む原因としてリラキシンというホルモンが関与することが考えられます。赤ちゃんが産道をスムーズに通るよう骨盤口を広げるため、リラキシンは妊娠中に分泌され骨盤の靭帯や筋肉を緩めることが言われています(須永, 2019)。そのため骨盤の位置が変わる(骨盤が歪む)ことが考えられます。
産後の股関節痛は骨盤が歪むために筋に負荷がかかるためなのか基本的に筋肉の痛みとしてでてきます。ですので、触ると筋肉のしこりのようなゴリゴリしたものを皮膚の下に触れることもあります。
では、何故出産後に股関節周辺、つまり足の付け根の痛みが出やすいかと言うと、
次の3つが考えられます。
1、骨盤の歪みがあり、股関節の位置がおかしくなっている
股関節は骨盤の寛骨という部分と大腿骨との間の関節です。
当然、骨盤が歪むと寛骨の位置が変わります。
例えば、骨盤が後ろに倒れると股関節は外旋しているのと同じ状態になります。
(股関節外旋の模型図)
足をまっすぐしているつもりでもずっと外に開いているのと同じ状態になるので筋肉の使い方がアンバランスになります。
例えると、首だけずっと左に向いて一週間生活すると痛みが出るような気がしませんか?
ちょっと極端ですが、それと同じような状態になっているわけです。
すると、当然傷みやすく、血流にも影響が出て重だるさも出てくるようになるのです。
骨盤の歪みを改善する為には、当然骨盤の矯正治療を受けていただけると改善します。
そしてそれを維持する為にもインナーマッスルの強化を行いましょう。
2、骨盤の緩みがあり、股関節が安定しない→筋力が弱る
出産後はリラキシンの影響で緩んでいるとお伝えしました。
では、何故骨盤の緩みが股関節に影響があるかと申しますと、 関節には閉鎖力というものがあり、安定した状態でなければ十分な力が発揮できないからです。
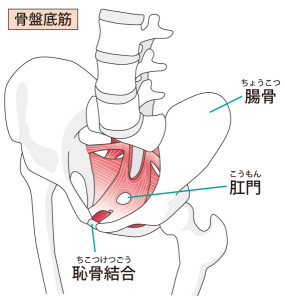
産後は、この骨盤底筋群が伸びてしまい、極端に弱くなっている人が多いのです。
この筋肉の弱化は尿漏れや、下半身太りを引き起こします。これを改善する為には腹筋のインナーマッスルと骨盤底筋群という筋肉を鍛える事です。
臨床試験により産後の骨盤底筋トレーニングは、産後6ヶ月の尿失禁の割合を減少させ、筋力・筋持久力を増加させることが報告されています(Saboia et al., 2018; Sigurdardottir et al., 2020)。
骨盤は骨盤内臓を入れるお椀のような形になっています。 そのお椀の底にあたるのが骨盤底筋群と言われる筋肉です。 当院お勧めの骨盤底筋群体操のやり方がありますのでご相談いただけますと幸いです。
3、筋力が弱った状態で育児をするため、負荷が大きく、痛めている
出産後に待ち受けているのは当然育児です。
そして育児の動作と言うのは前かがみになる事、しゃがむことが多いです。
さらにはその状態で子供を抱きかかえる必要があります。
つまり、股関節の動きが産前よりも圧倒的に増えます。
その状況で、上述1,2の筋肉が弱くなる、血流がわるくなる下地が出来ていますので、産後というのは股関節や腰痛に大変なりやすいのです。
産後の骨盤矯正を行う事で、日々のトラブルも含め、将来のリスクも軽減できる事でしょう。
ランニング時の股関節痛
ランニング中の痛みは、病院で診断を受ける際はグロインペイン症候群と診断されることが多いです。
グロインペイン症候群とは、基本的に股関節周辺の複合的な筋肉や関節の痛みの総称です。
しかし、ランニングの動作と言うのは、決まった動作ですので、ある程度のある程度のアドバイスが可能です。
まず、ランニングの動作と言うのは、骨盤を前傾させ、上半身の重みを使い、体を前に推進させた方が良いです。
しかし、骨盤の後傾があると、走るフォーム自体に問題が生じ、筋肉の使い方や負担の掛かり方で痛みを発する方も多いです。
また、先天性股関節脱臼や臼蓋形成不全と言った骨の構造に問題がある方も傷みやすいので、早めの対処が肝心です。
ランニング時に使う筋肉は多数ありますが、当院で問題が起こりやすい筋肉をピックアップしてストレッチやトレーニングをお伝えします。
骨盤前傾を作る体操
(股関節1の骨盤を前傾する運動にサイト内リンク+ポップアップ)
大臀筋のストレッチ
①仰向けの姿勢から両膝を90度に曲げ、伸ばしたい方の外踝を反対側の膝に当てる。
② ①の状態から両脚を自分の胸に近づくように腕で引き寄せる。
中臀筋・小臀筋のストレッチ
①長座の姿勢から伸ばしたい方の脚を、反対側のにかけてクロスする。
②伸ばしたい側の膝を曲げて抱きかかえるように引き寄せる(中臀筋メイン)
③ ②の状態から仰向けになり、伸ばしたい方と反対側に膝を倒し手でおす。(小臀筋も伸びる)
大腿筋膜張筋のストレッチ
①直立姿勢から、伸ばしたい方の足を半歩前に出し足をクロスさせる。
②反対側の手を腰に添えて、伸ばしたい側の体幹を横方向に突き出す。
縫工筋のストレッチ
①仰向けの状態から足を肩幅に開き、両膝を曲げる。
②伸ばしたい側の膝を内側に倒し反対側の足を上から乗せる(グイグイ押さないように)
母趾伸筋のストレッチ
①正座の状態から、伸ばしたい方の膝を浮かせる。
②浮かせた膝を手で更に上に引き上げる。
ストレッチをした時の股関節の痛み
ストレッチをする際、深く股関節を曲げた際に股関節の前側が痛いようでしたら、もしかすると股関節インピンジメント症候群かもしれません。
股関節インピンジメント症候群(FAI)
股関節インピンジメント症候群(FAI)とは?
股関節インピンジメント症候群とは、股関節で骨と骨が衝突したり、挟まったり(インピンジメント)している状態の事です(Murphy et al., 2016; Trigg et al., 2020)。
(股関節インピンジメントが起こる骨格=画像1を編集したもの)
この衝突で痛むのは股関節の入っているお皿の縁の部分で、関節唇と呼ばれる部分です。
また、カム型(20~30歳代の男性に多い)・ピンサー型(30~40歳代の女性に多い)・コンバインド型(カム型とピンサー型の複合型)があります。
カム型のFAIで座位時に痛みを訴える人は痛みを訴えない人と比較して立位から座位への骨盤の傾きが大きいと言われています(Yin et al., 2021)。
股関節インピンジメント症候群(FAI)の症状
関節唇で炎症が起きると、鼠径部(そけいぶ)といって足の付け根に痛みを感じます。
この部分で関節が引っかかっていますので、患者さん本人も股関節の引っかかり感を感じます。
この状態では深く股関節を曲げる際に痛みが出ます。
日常生活の動作で言うと、股関節を深く曲げる動作で痛みます。
例を挙げると、車に乗る際や、足を組む、靴下をはく際が挙げられます。
また、初期では長時間の歩行や坐位で痛みが出ます。
股関節インピンジメント症候群(FAI)のチェック
股関節インピンジメント症候群になると、骨の構造として、屈曲、内転、内旋をした際に痛みが出ます。
前方インピンジメントテスト(Shanmugaraj et al., 2020)
1、股関節を90度屈曲
2、最大内転
3、内旋強制
した際に痛みが出ます。
股関節インピンジメント症候群の治療
治療の方法は当たっているところを切る手術療法と、保存療法が挙げられます。
私たちは保存療法の専門家ですので、保存療法についてお伝えします。
1、背骨と骨盤の調整
骨盤前傾が強いと衝突が起こりやすくなり、痛みが出やすくなりますので、骨盤だけではなく、脊椎も含めて改善して行きます。
2、お尻の筋肉(大・中殿筋、外旋筋群)を緩める(リラクゼーション)
股関節の後面にある筋肉があまりにも固いと大腿骨骨頭の位置を前方に押し出しやすくなるので、ある程度柔らかい状態が好ましいです。
3、股関節の前についている筋肉(大腿直筋)を緩める(リラクゼーション)
股関節の関節唇に炎症が起こると、その周りの筋肉に異常が起こる事が多いです。
その前に位置している筋肉が大腿直筋という筋肉なので
スクワット時の股関節痛
スクワットをした際に股関節の痛みが出る方がいらっしゃいます。
その大きな原因は二つ、機能的な問題と骨格的な問題です。
スクワット時の股関節の痛み 機能的な原因
近年フィットネスブームという事もあり、重いバーベルを担いでスクワットされる方もいらっしゃいます。
この高負荷をかけようとした状態で、スクワットに関係する筋肉の状態が悪いと、筋肉が負荷に耐え切れずに股関節を痛めてしまいます。
スクワットに関係する筋肉が働きづらくなる理由
1、骨格の歪み
骨格の位置がおかしくなるとそこにある筋肉のバランスも崩れますし、思うように力が出ずらくなります。
また、非常に力の抜けづらい筋肉も出てきますので、疲れが抜けないという事になり、それも怪我に繋がります。
2、筋肉を傷めた
トリガーポイントと言われるようなしこりが出来て筋肉自体を傷めている事があります。
エキセントリック収縮と言って伸ばしながら力むとチカラが出やすいのですが、同時に傷めやすい動きだと言われています。
スクワットの動作では下げる時に動作の時がそうです。
筋肉を傷めてもトレーニングをしっかりされている方なら、最初はそこまで痛みを感じないかもしれませんが、筋肉の機能が出ずらい為、同じように負荷をかけていくと関節自体を傷めることもあるかもしれません。
3、筋肉が固まっている
普段デスクワークをする方をはじめとする座り仕事をされている方は腸腰筋や大腿直筋といった筋肉が固まってしまいます。
すると、スクワットの動作時に詰まった感じを生みやすく、同時に股関節を傷めることに繋がります。
座り仕事の多い方は、こちらの筋肉のストレッチもしっかり行いましょう。
4、筋膜がガチガチになっている
最後に筋肉の滑走不全と言うものがあるのですが、これは筋膜と骨や腱の間等で滑りが悪くなり、上手く機能しなくなるものです。
整理体操等を十分に行わない等、様々な状況でこのような状態に陥りますので、きついトレーニングを終えた後はしっかりストレッチすると良いでしょう。
このように筋肉が働きずらい状態が出来た方は当然股関節への負担が大きくなり軟骨へのダメージも増えていきます。
スクワット時の股関節の問題 骨格的な原因
骨格の問題として知っておかないといけないのは、人間の骨盤や大腿骨の形状は人によって随分違うという事です。
仙腸関節と言う骨盤の関節は個人差が大きい事で有名ですし、大腿骨は同じ人でも年齢により形(角度)を変えていきます。
これが何に影響するのかと言うと、ワイドスクワットの際のスタンスで痛みが出る場合があるのです。その場合は、その方の大丈夫なスタンスを見つけてあげ、大丈夫な範囲で負荷をかけていくようにしましょう。
また、スクワット自体、しゃがみ込む角度を大きくした方が効果的であることも多いのですが、前述した股関節インピンジメント症候群(ページ内リンク)では、屈曲の角度が強くなると痛みが出ますのでそちらとの鑑別が必要です。
監修:
日本医師会認定産業医 鈴木孝昭医師
参考文献
Hasegawa, K., Kabata, T., Kajino, Y., Inoue, D., Sakamoto, J., & Tsuchiya, H. (2021). The influence of pelvic tilt on stress distribution in the acetabulum: finite element analysis. BMC musculoskeletal disorders, 22(1), 764. https://doi.org/10.1186/s12891-021-04500-5
Miura, T., Miyakoshi, N., Saito, K., Kijima, H., Iida, J., Hatakeyama, K., Suzuki, K., Komatsu, A., Iwami, T., Matsunaga, T., & Shimada, Y. (2021). Association between global sagittal malalignment and increasing hip joint contact force, analyzed by a novel musculoskeletal modeling system. PloS one, 16(10), e0259049. https://doi.org/10.1371/journal.pone.0259049
Betsch, M., Wild, M., Große, B., Rapp, W., & Horstmann, T. (2012). The effect of simulating leg length inequality on spinal posture and pelvic position: a dynamic rasterstereographic analysis. European spine journal : official publication of the European Spine Society, the European Spinal Deformity Society, and the European Section of the Cervical Spine Research Society, 21(4), 691–697. https://doi.org/10.1007/s00586-011-1912-5
Wretenberg, P., Hugo, A., & Broström, E. (2008). Hip joint load in relation to leg length discrepancy. Medical devices (Auckland, N.Z.), 1, 13–18. https://doi.org/10.2147/mder.s3714
Gurney, B. (2002). Leg length discrepancy. Gait & posture, 15(2), 195-206.
Ceballos-Laita, L., Jiménez-Del-Barrio, S., Marín-Zurdo, J., Moreno-Calvo, A., Marín-Boné, J., Albarova-Corral, M. I., & Estébanez-de-Miguel, E. (2019). Effects of dry needling in HIP muscles in patients with HIP osteoarthritis: A randomized controlled trial. Musculoskeletal Science & Practice, 43, 76–82. https://doi.org/10.1016/j.msksp.2019.07.006
Simons, D. G., Travell, J. G., Simons, L. S., & Travell, J. G. (1999). Travell & Simons’ myofascial pain and dysfunction: The trigger point manual. Baltimore: Williams & Wilkins.
Fernández-de-Las-Peñas, C., & Dommerholt, J. (2018). International Consensus on Diagnostic Criteria and Clinical Considerations of Myofascial Trigger Points: A Delphi Study. Pain medicine (Malden, Mass.), 19(1), 142–150. https://doi.org/10.1093/pm/pnx207。
Murphy, N. J., Eyles, J. P., & Hunter, D. J. (2016). Hip Osteoarthritis: Etiopathogenesis and Implications for Management. Advances in Therapy, 33(11), 1921–1946. https://doi.org/10.1007/s12325-016-0409-3
James, S. L., Abate, D., Abate, K. H., Abay, S. M., Abbafati, C., Abbasi, N., Abbastabar, H., Abd-Allah, F., Abdela, J., Abdelalim, A., & Others. (2018). Global, regional, and national incidence, prevalence, and years lived with disability for 354 diseases and injuries for 195 countries and territories, 1990–2017: a systematic analysis for the Global Burden of Disease Study 2017. The Lancet, 392(10159), 1789–1858. https://www.sciencedirect.com/science/article/pii/S0140673618322797
Iidaka, T., Muraki, S., Akune, T., Oka, H., Kodama, R., Tanaka, S., Kawaguchi, H., Nakamura, K., & Yoshimura, N. (2016). Prevalence of radiographic hip osteoarthritis and its association with hip pain in Japanese men and women: the ROAD study. Osteoarthritis and cartilage, 24(1), 117–123. https://doi.org/10.1016/j.joca.2015.07.017
Churgay, C. A., & Caruthers, B. S. (1992). Diagnosis and treatment of congenital dislocation of the hip. American family physician, 45(3), 1217–1228.
Jingushi, S., Ohfuji, S., Sofue, M., Hirota, Y., Itoman, M., Matsumoto, T., Hamada, Y., Shindo, H., Takatori, Y., Yamada, H., Yasunaga, Y., Ito, H., Mori, S., Owan, I., Fujii, G., Ohashi, H., Iwamoto, Y., Miyanishi, K., Iga, T., Takahira, N., … Mawatari, T. (2011). Osteoarthritis hip joints in Japan: involvement of acetabular dysplasia. Journal of orthopaedic science : official journal of the Japanese Orthopaedic Association, 16(2), 156–164. https://doi.org/10.1007/s00776-011-0025-7
Jingushi, S., Ohfuji, S., Sofue, M., Hirota, Y., Itoman, M., Matsumoto, T., Hamada, Y., Shindo, H., Takatori, Y., Yamada, H., Yasunaga, Y., Ito, H., Mori, S., Owan, I., Fujii, G., Ohashi, H., Iwamoto, Y., Miyanishi, K., Iga, T., Takahira, N., … Mawatari, T. (2010). Multiinstitutional epidemiological study regarding osteoarthritis of the hip in Japan. Journal of orthopaedic science : official journal of the Japanese Orthopaedic Association, 15(5), 626–631. https://doi.org/10.1007/s00776-010-1507-8
Hernández-Molina, G., Reichenbach, S., Zhang, B., Lavalley, M., & Felson, D. T. (2008). Effect of therapeutic exercise for hip osteoarthritis pain: results of a meta-analysis. Arthritis and rheumatism, 59(9), 1221–1228. https://doi.org/10.1002/art.24010
Liu, R., Wen, X., Tong, Z. et al. Changes of gluteus medius muscle in the adult patients with unilateral developmental dysplasia of the hip. BMC Musculoskelet Disord 13, 101 (2012). https://doi.org/10.1186/1471-2474-13-101
Jacobsen, J. S., Hölmich, P., Thorborg, K., Bolvig, L., Jakobsen, S. S., Søballe, K., & Mechlenburg, I. (2017). Muscle-tendon-related pain in 100 patients with hip dysplasia: prevalence and associations with self-reported hip disability and muscle strength. Journal of hip preservation surgery, 5(1), 39–46. https://doi.org/10.1093/jhps/hnx041
Lavernia, C. J., Sierra, R. J., & Grieco, F. R. (1999). Osteonecrosis of the femoral head. The Journal of the American Academy of Orthopaedic Surgeons, 7(4), 250–261. https://doi.org/10.5435/00124635-199907000-00005
Nakamura, J., Konno, K., Orita, S., Hagiwara, S., Shigemura, T., Nakajima, T., Suzuki, T., Akagi, R., & Ohtori, S. (2017). Distribution of hip pain in patients with idiopathic osteonecrosis of the femoral head. Modern rheumatology, 27(3), 503–507. https://doi.org/10.1080/14397595.2016.1209830
Fukushima, W., Fujioka, M., Kubo, T., Tamakoshi, A., Nagai, M., & Hirota, Y. (2010). Nationwide epidemiologic survey of idiopathic osteonecrosis of the femoral head. Clinical orthopaedics and related research, 468(10), 2715–2724. https://doi.org/10.1007/s11999-010-1292-x
Vicaş, R. M., Bodog, F. D., Ciursaş, A. N., Fugaru, O. F., Grosu, F., Lazăr, L., Nistor Cseppento, C. D., Beiuşanu, G. C., Buzlea, C. D., Ţică, O., Brihan, I., & Zdrîncă, M. (2021). Aseptic Necrosis of Femoral Head – Clinical Study. Current health sciences journal, 47(2), 228–236. https://doi.org/10.12865/CHSJ.47.02.13
Zeng, J., Zeng, Y., Wu, Y., Liu, Y., Xie, H., & Shen, B. (2020). Acetabular Anatomical Parameters in Patients With Idiopathic Osteonecrosis of the Femoral Head. The Journal of arthroplasty, 35(2), 331–334. https://doi.org/10.1016/j.arth.2019.08.065
Kim H. K. (2010). Legg-Calvé-Perthes disease. The Journal of the American Academy of Orthopaedic Surgeons, 18(11), 676–686. https://doi.org/10.5435/00124635-201011000-00005
Leroux, J., Abu Amara, S., & Lechevallier, J. (2018). Legg-Calvé-Perthes disease. Orthopaedics & traumatology, surgery & research : OTSR, 104(1S), S107–S112. https://doi.org/10.1016/j.otsr.2017.04.012
Hölmich P. (2007). Long-standing groin pain in sportspeople falls into three primary patterns, a “clinical entity” approach: a prospective study of 207 patients. British journal of sports medicine, 41(4), 247–252. https://doi.org/10.1136/bjsm.2006.033373
Candela, V., De Carli, A., Longo, U. G., Sturm, S., Bruni, G., Salvatore, G., & Denaro, V. (2021). Hip and Groin Pain in Soccer Players. Joints, 7(4), 182–187. https://doi.org/10.1055/s-0041-1730978
Hölmich P. (2015). Groin injuries in athletes–development of clinical entities, treatment, and prevention. Danish medical journal, 62(12), B5184.
Kloskowska, P., Morrissey, D., Small, C., Malliaras, P., & Barton, C. (2016). Movement Patterns and Muscular Function Before and After Onset of Sports-Related Groin Pain: A Systematic Review with Meta-analysis. Sports medicine (Auckland, N.Z.), 46(12), 1847–1867. https://doi.org/10.1007/s40279-016-0523-z
Tak, I., Engelaar, L., Gouttebarge, V., Barendrecht, M., Van den Heuvel, S., Kerkhoffs, G., Langhout, R., Stubbe, J., & Weir, A. (2017). Is lower hip range of motion a risk factor for groin pain in athletes? A systematic review with clinical applications. British journal of sports medicine, 51(22), 1611–1621. https://doi.org/10.1136/bjsports-2016-096619
松下功. (2020). 関節リウマチの疫学・診断・診療ガイドライン. The Japanese Journal of Rehabilitation Medicine, 57(11), 1005-1010.
野田知之, & 尾崎敏文. (2010). 大腿骨頚部・転子部骨折のガイドライン. 岡山医学会雑誌, 122(3), 253-257.
Kang, S. N., Sanghera, T., Mangwani, J., Paterson, J. M. H., & Ramachandran, M. (2009). The management of septic arthritis in children: systematic review of the English language literature. The Journal of Bone and Joint Surgery. British volume, 91(9), 1127-1133.
Swarup, I., LaValva, S., Shah, R., & Sankar, W. N. (2020). Septic Arthritis of the Hip in Children: A Critical Analysis Review. JBJS reviews, 8(2), e0103. https://doi.org/10.2106/JBJS.RVW.19.00103
Vullo, V. J., Richardson, J. K., & Hurvitz, E. A. (1996). Hip, knee, and foot pain during pregnancy and the postpartum period. Journal of family practice, 43(1), 63-69.
須永康代. (2019). 妊娠・出産期の理学療法. 理学療法–臨床・研究・教育, 26(1), 11-15.
Morino, S., Ishihara, M., Umezaki, F., Hatanaka, H., Yamashita, M., & Aoyama, T. (2019). Pelvic alignment changes during the perinatal period. PloS one, 14(10), e0223776. https://doi.org/10.1371/journal.pone.0223776
Saboia, D. M., Bezerra, K. C., Vasconcelos Neto, J. A., Bezerra, L., Oriá, M., & Vasconcelos, C. (2018). The effectiveness of post-partum interventions to prevent urinary incontinence: a systematic review. Revista brasileira de enfermagem, 71(suppl 3), 1460–1468. https://doi.org/10.1590/0034-7167-2017-0338
Sigurdardottir, T., Steingrimsdottir, T., Geirsson, R. T., Halldorsson, T. I., Aspelund, T., & Bø, K. (2020). Can postpartum pelvic floor muscle training reduce urinary and anal incontinence?: An assessor-blinded randomized controlled trial. American journal of obstetrics and gynecology, 222(3), 247.e1–247.e8. https://doi.org/10.1016/j.ajog.2019.09.011
Trigg, S. D., Schroeder, J. D., & Hulsopple, C. (2020). Femoroacetabular Impingement Syndrome. Current sports medicine reports, 19(9), 360–366. https://doi.org/10.1249/JSR.0000000000000748
Yin, Q. F., Zhang, J., Liang, T., Liu, Y. J., Zhang, S. X., & Li, C. B. (2021). The Evaluation of Sagittal Pelvic-Femoral Kinematics in Patients with Cam-Type Femoracetabular Impingement. Orthopaedic surgery, 13(6), 1748–1754. https://doi.org/10.1111/os.13038
Shanmugaraj, A., Shell, J. R., Horner, N. S., Duong, A., Simunovic, N., Uchida, S., & Ayeni, O. R. (2020). How Useful Is the Flexion-Adduction-Internal Rotation Test for Diagnosing Femoroacetabular Impingement: A Systematic Review. Clinical journal of sport medicine : official journal of the Canadian Academy of Sport Medicine, 30(1), 76–82. https://doi.org/10.1097/JSM.0000000000000575